Coronavirusul sindromului respirator acut sever 2
Coronavirusul SARS 2 (SARS-CoV-2) este un coronavirus cu ARN monocatenar cu sens pozitiv care provoacă boala COVID-19. Acesta era cunoscut sub numele de 2019 novel coronavirus (2019-nCoV) de către Organizația Mondială a Sănătății (OMS).
Virusul a declanșat epidemia de coronavirus 2019-20. Primele cazuri suspecte au fost raportate la OMS la 31 decembrie 2019. Multe dintre primele cazuri ale acestui nou coronavirus au fost legate de Huanan Seafood Wholesale Market, o mare piață de fructe de mare și animale din Wuhan, China. Este posibil ca virusul să fi provenit de la animale infectate. Nu este sigur că acest loc a fost sursa pandemiei.
Origini
Materialul genetic al acestui virus a prezentat multe asemănări cu SARS-CoV (79,5%) și cu coronavirusul liliacului (96%). Acest lucru înseamnă că virusul ar putea proveni inițial de la lilieci. Oamenii de știință au făcut mai multe experimente care au arătat că virusul a trecut probabil de la lilieci la o gazdă intermediară, adică la un alt animal aflat între lilieci și oameni. Virușii din acel alt animal s-au schimbat în timp până când au putut infecta oamenii. Oamenii de știință sunt aproape siguri că animalul inițial a fost un liliac, dar nu sunt siguri care a fost animalul intermediar. Unii oameni de știință cred că ar fi putut fi un pangolin, deoarece există coronavirusuri care trăiesc în pangolini, chiar dacă nu sunt exact aceleași cu SARS-CoV-2 sau cu cele din lilieci. Pangolinii sunt o specie pe cale de dispariție, iar cumpărarea, vânzarea sau mutarea lor dintr-un loc în altul este ilegală în China și în multe alte țări. Dar solzii lor sunt un ingredient în multe medicamente tradiționale chinezești, așa că sunt adesea vânduți pe piața neagră.
Deși SARS-CoV-2 a apărut la lilieci, oamenii de știință au observat că liliecii nu se îmbolnăvesc și nu mor din această cauză. Ei cred că acest lucru se datorează faptului că liliecii au un sistem imunitar foarte atent care luptă împotriva virusului fără a provoca inflamații. Oamenii de știință studiază liliecii din acest motiv.
Oamenii de știință continuă să analizeze infecția SARS-CoV-2 la animale, dar doar o variantă a tulpinii a fost confirmată ca fiind răspândită la nurci, ceea ce a devenit o problemă uriașă la nivel mondial. Aceasta induce teamă și la oameni, deoarece sunt raportate cazuri de transmitere a COVID-19 de la nurci la oameni. Se spune că pisicile, câinii și alte mamifere sunt expuse unui risc relativ, dar modul în care se pot infecta este încă un mister.
Nume
La începutul lunii februarie 2020, Grupul de studiu pentru coronavirusuri al Comitetului internațional pentru taxonomia virușilor a dat numele oficial SARS-CoV-2, pentru coronavirusul numărul doi al sindromului respirator acut brusc. Înainte de aceasta, oamenii au numit virusul "2019-nCoV", pentru "noul (noul) coronavirus apărut în 2019". Grupul de studiu a ales acest nume deoarece noul virus era foarte asemănător cu un alt virus care era deja numit SARS-CoV fără număr.
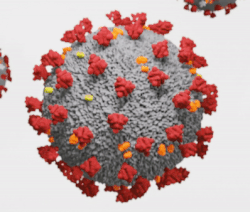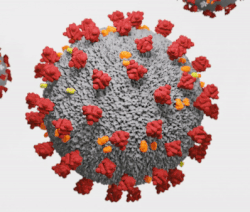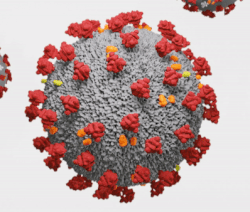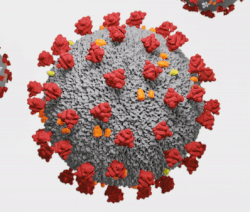
Virionul animat 3D al SARS-CoV-2
Cum provoacă virusul boala
În primul rând, virusul pătrunde în celulă cu ajutorul proteinei S sau a proteinei spike, exprimată pe suprafața virusului dincolo de învelișul său. Proteina spike se atașează la receptorul celular uman hACE2 sau enzima umană de conversie a angiotensinei 2 . ACE2 se găsește pe celulele din căptușeala celulelor epiteliale ale plămânilor, rinichilor și intestinelor. După atașarea proteinei S- la virus, proteina S se împarte în cele două componente ale sale - capul S1 și tulpina S2 . Capul S1 este acum capabil să se lege de receptorul TMPRSS2, care este o enzimă serin protează care conține un domeniu transmembranar. Interacțiunea dintre TMPRSS2 și S1 declanșează fuziunea membranei celulare a celulei umane cu cea a virusului, ceea ce duce la intrarea genomului viral în celule prin endosomi. Genomul viral din endosomi, care se transformă în lizozomi, este apoi procesat de către catepsină, care este apoi replicat în celulele umane și eliberat după împachetarea și maturarea virală în celule pentru a infecta alte persoane. În octombrie 2020, oamenii de știință au declarat că au văzut că SARS-CoV-2 utilizează un alt receptor, Neuropilin-1, pentru a intra în celule cu ajutorul situsului de clivaj furin din genomul său, care nu a fost găsit la niciunul dintre strămoșii săi anteriori.
SARS-CoV-2 poate infecta mai multe tipuri de celule, dar infectează mai ales celulele din sistemul respirator, cum ar fi celulele din nas, faringe și plămâni. Deoarece se află în celulele din interiorul nasului, se poate răspândi prin aerosoli sau picături atunci când oamenii respiră, vorbesc, tușesc sau strănută.
Partea de expansiune a plămânilor, alveolele pulmonare, are două tipuri principale de celule. O celulă, de tip I, absoarbe oxigenul din aer, adică schimbul de gaze. Cealaltă, de tip II, produce surfactanți, care ajută la menținerea fluidității plămânilor, la curățarea, la eliminarea infecțiilor etc. COVID-19 găsește o cale de a intra într-o celulă producătoare de surfactanți de tip II și o sufocă prin reproducerea virusului COVID-19 în interiorul acesteia. Fiecare celulă de tip II care este ucisă de virus provoacă o reacție extremă în plămâni. Lichidele, puroiul și materialul celular mort inundă plămânii, provocând boala pulmonară coronavirus.
Afectarea plămânilor
Oamenii de știință au analizat plămânii unor persoane care au murit din cauza COVID-19. I-au comparat cu plămânii unor persoane care au murit de gripă A și cu plămânii unor persoane care au murit fără a avea vreo problemă cu plămânii. Ei au observat că celulele care alcătuiesc pielea vaselor de sânge din plămâni erau mai grav afectate în plămânii pacienților cu COVID-19 și că existau mai multe cheaguri de sânge. Cea mai importantă diferență pe care oamenii de știință au observat-o a fost că în plămâni începuseră să crească noi vase de sânge.
COVID-19
În februarie 2020, Organizația Mondială a Sănătății a anunțat că a ales un nume pentru boala cauzată de SARS-CoV-2: COVID-19. "Covi" pentru "coronavirus", "D" pentru "boală" și "19" pentru anul 2019. Ei au spus că nu au vrut ca numele să aibă în el o persoană, un loc sau un animal, cum ar fi "Wuhan" sau "pangolin", pentru că atunci oamenii ar putea da vina pentru boală pe acel loc, persoană sau animal. De asemenea, au vrut ca numele să fie ușor de rostit cu voce tare.
Simptome
Potrivit Centrelor pentru Controlul și Prevenirea Bolilor din Statele Unite ale Americii, COVID-19 îi face pe oameni să se simtă rău în diferite moduri, dar de obicei afectează plămânii. De obicei, oamenii tușesc și au dificultăți de respirație. De asemenea, aceștia au adesea febră, frisoane, dureri de cap, dureri în mușchi sau probleme cu gustul sau mirosul lucrurilor.
Potrivit unui studiu din aprilie 2020 al Asociației Americane de Gastroenterologie, COVID-19 poate face ca persoanele bolnave să vomite sau să aibă diaree, dar acest lucru este rar. Aceștia au spus că aproximativ 7,7% dintre pacienții COVID-19 au vomitat, aproximativ 7,8% au avut diaree și aproximativ 3,6% au avut dureri de stomac.
Painkilling
Un studiu al Universității din Arizona a descoperit că SARS-CoV-2 poate împiedica o persoană infectată să simtă durere. Acesta face acest lucru prin eliberarea factorului de creștere endotelială vasculară-A, care se leagă de receptorul neuropilin al organismului uman. În acest fel, persoanele bolnave nu simt durere, nu știu că sunt bolnave și răspândesc virusul mai mult decât dacă ar putea simți durerea.
Formă
Virusul SARS-CoV-2 arată ca o minge rotundă cu țepi în jurul ei. Există patru părți ale virusului: vârfurile, o membrană, un înveliș și materialul genetic al virusului sau acidul ribonucleic (ARN) Fiecare dintre aceste patru părți este o moleculă proteică diferită. Spițele, membrana și învelișul sunt denumite împreună învelișul viral, sau stratul exterior al virusului.
SARS-CoV-2 este un virus cu ARN pozitiv, ceea ce înseamnă că folosește acidul ribonucleic (ARN) pentru a păstra modelele necesare pentru a produce proteinele de care are nevoie, în loc să folosească ADN-ul, așa cum fac oamenii și alte ființe vii multicelulare.
Teorii ale conspirației
La începutul anului 2020, unii oameni au început să creadă că SARS-CoV-2 ar fi putut fi produs intenționat într-un laborator de la Institutul de Virologie din Wuhan și eliberat în Wuhan ca o armă. Atunci când liderul Iranului, Ayatollahul Khamenei, a declarat că nu dorește ca Statele Unite să ajute țara sa împotriva coronavirusului, el a numit ideea că americanii ar fi făcut virusul intenționat pentru a face rău iranienilor ca fiind unul dintre motivele sale: "Nu știu cât de reală este această acuzație, dar atunci când ea există, cine, în deplinătatea facultăților mintale, ar avea încredere în voi să le aduceți medicamente?", a spus Khamenei.
Un sondaj realizat de Pew Research a arătat că 29% dintre americanii care au răspuns au crezut că SARS-CoV-2 ar fi putut fi produs în laborator în mod intenționat, iar 23% au crezut că ar fi putut fi produs în laborator din greșeală. Un sondaj realizat în Marea Britanie a arătat că mulți dintre ei au crezut că COVID-19 a fost cauzat de rețelele wireless 5G.
La 17 martie 2020, oamenii de știință de la Universitatea Columbia și din alte locuri au publicat o lucrare în Nature Medicine care arată că SARS-CoV-2 aproape sigur nu a fost produs de oameni în laborator. Ei au făcut acest lucru comparând genomurile diferitelor virusuri între ele. Oamenii de știință au văzut că SARS-CoV-2 nu se potrivea cu niciunul dintre coloanele vertebrale virale care există deja pentru a fi folosite de virusologi. Lucrarea din Nature Medicine a devenit în scurt timp una dintre cele mai citate lucrări științifice din toate timpurile.
Medicamente
Nu există un tratament fix pentru tratamentul COVID-19, dar există diverse medicamente a căror utilizare a fost aprobată, cum ar fi hidroxiclorochina și Remdesivir, care sunt detaliate mai jos. Alte medicamente antivirale, terapia cu interferon și combinația de antivirale și interferoni sunt, de asemenea, în curs de experimentare pentru a obține cel mai bun rezultat posibil pentru pacienți. Aceste tratamente sunt utilizate pentru a reduce simptomele și pentru a menține pacienții confortabili.
În aprilie 2020, oamenii de știință de la Universitatea din Pittsburgh au declarat că au realizat un vaccin, numit PittCoVacc și l-au testat pe șoareci.
O altă echipă de oameni de știință, condusă de Dr. Josef Penninger de la Universitatea British Columbia, a inventat un medicament numit APN01 și l-a testat în țesuturi umane modificate, adică celule umane asamblate în laborator pentru a arăta și a acționa ca și cum ar fi în interiorul unui corp. Oamenii de știință au aflat că adăugarea de enzimă de conversie a angiotensinei 2 (ACE2) recombinantă solubilă umană la aceste țesuturi infectate cu SARS-CoV-2 a făcut ca virusul să se reproducă mai greu.
La sfârșitul lunii aprilie 2020, o echipă de la Universitatea Oxford a anunțat că a dezvoltat un vaccin COVID-19. Institutul Național de Sănătate din Statele Unite l-a testat pe maimuțe rhesus și a funcționat. Oamenii de știință de la Oxford au declarat că, deoarece au lucrat deja la un vaccin împotriva unui alt coronavirus, au avut un avans în a lucra la unul pentru SARS-CoV-2. Oamenii de știință au declarat că vor încerca să testeze vaccinul lor pe 6000 de persoane până la sfârșitul lunii mai 2020 și că vaccinul lor ar putea fi gata pentru a fi folosit de oameni în septembrie 2020.
La jumătatea lunii mai 2020, o companie numită Moderna a declarat că și-a testat vaccinul ARNm pe patruzeci și cinci de persoane, iar opt dintre acestea au produs anticorpi, dar nu au publicat datele specifice și nici nu au publicat un articol într-o revistă științifică. Anna Durbin de la Universitatea Johns Hopkins a spus că este prea devreme pentru a spune dacă oamenii vor păstra anticorpii suficient de mult timp pentru ca vaccinul să funcționeze. Administrația pentru Alimente și Medicamente din Statele Unite a dat Moderna permisiunea de a testa din nou vaccinul pe mai multe persoane. Directorul medical al Moderna a declarat că vaccinul ar putea fi gata în ianuarie 2021.
Hidroxiclorochina
Unii oameni cred că hidroxiclorochina, un medicament administrat persoanelor cu malarie, lupus și artrită, ar putea acționa împotriva COVID-19, iar alții nu. Un studiu din China a arătat că pacienții cu COVID-19 care au luat hidroxiclorochină s-au ameliorat mai repede, dar studiul nu a fost revizuit de colegi. Alte studii din Franța și China păreau să arate că hidroxiclorochina a ajutat, dar studiile nu au inclus grupuri de control, ceea ce înseamnă că medicii nu au comparat pacienții care au luat hidroxiclorochina cu pacienții care nu au luat-o, astfel încât nu au putut fi siguri că hidroxiclorochina i-a ajutat sau dacă a fost altceva. În luna martie, Administrația pentru Alimente și Medicamente din Statele Unite le-a dat medicilor permisiunea de a le administra hidroxiclorochină pacienților din COVID-19.
Președintele Statelor Unite, Donald Trump, a sugerat că hidroxiclorochina, un medicament împotriva malariei, ar putea ajuta la vindecarea COVID-19, dar Dr. Anthony Fauci, care face parte din echipa oficială a Casei Albe pentru coronavirusuri, a declarat că nimeni nu poate ști dacă hidroxiclorochina a funcționat împotriva SARS-CoV-2. La începutul lunii aprilie, New York Times a relatat că președintele Trump are "un mic interes financiar personal" în Sanofi, una dintre companiile care produce hidroxiclorochină, ceea ce înseamnă că, dacă firma ar vinde mai multă hidroxiclorochină, el ar avea mai multă avere.
La începutul lunii aprilie, Fauci a declarat: "Datele sunt în cel mai bun caz sugestive. Au existat cazuri care arată că ar putea exista un efect și există altele care arată că nu există niciun efect". Dr. Megan L. Ranney de la Universitatea Brown a declarat că hidroxiclorochina poate provoca atacuri de cord și alte probleme. Alți medici se tem că, dacă oamenii iau hidroxiclorochină pentru COVID-19, nu va mai rămâne suficient pentru persoanele cu malarie, lupus și artrită. Cu toate acestea, unele spitale au administrat hidroxiclorochină pacienților cu COVID-19 care sunt foarte bolnavi, deoarece medicii consideră că merită riscul.
Oamenii de știință din Franța și China au efectuat mai multe studii pe grupuri mai mari de pacienți care luau hidroxiclorochina. Aceștia au urmărit pacienții care luau medicamentul și un alt tratament împreună și la pacienții care luau doar celălalt tratament. Ambele studii au arătat că hidroxiclorochina nu a ajutat și a provocat efecte secundare. Ambele studii au fost publicate în mai 2020.
Remdesivir
Unii oameni de știință au crezut că medicamentul remdesivir, care a fost inventat ca medicament pentru Ebola, ar putea funcționa împotriva SARS-CoV-2. Remdesivirul funcționează împotriva unor viruși. Remdesivir fusese deja testat pe oameni, astfel încât medicii știau deja că nu le va face rău pacienților, chiar dacă nu îi va face să se simtă mai bine. Deoarece oamenii de știință știau deja că remdesivirul este sigur, au putut începe imediat testarea acestuia pe oameni.
În cadrul unui studiu, medicii au administrat un medicament numit remdesivir la 61 de pacienți COVID-19 din motive de compasiune, ceea ce înseamnă că le-au administrat medicamentul pentru că nu exista un alt tratament disponibil. Oamenii de știință au studiat 53 dintre acești pacienți și au constatat că 68% dintre pacienți s-au ameliorat, 13% au murit, iar 25% au avut efecte secundare grave. Dar pentru că studiul nu a avut un grup de control, ceea ce înseamnă că acești pacienți nu au fost comparați cu alți pacienți COVID-19 care nu luau remdesivir, și pentru că doar 53 de persoane au participat la experiment, oamenii de știință trebuie să efectueze mai multe studii înainte de a fi siguri că remdesivirul funcționează.
Președintele și directorul executiv al companiei care produce remdesivir, David O'Day, a declarat că remdesivir ar putea funcționa mai bine la unii pacienți decât la alții și a cerut oamenilor de știință să efectueze mai multe tipuri de studii.
În octombrie 2020, National Institutes of Health a comunicat lumii rezultatele testelor sale: Au studiat 11.000 de persoane și au constatat că remdesivirul nu a ajutat la menținerea în viață a pacienților cu COVID-19.
Întrebări și răspunsuri
Î: Ce este SARS-CoV-2?
R: SARS-CoV-2 este un coronavirus cu ARN monocatenar cu sens pozitiv care provoacă boala COVID-19.
Î: Cum era cunoscut înainte?
R: Înainte era cunoscut sub numele de 2019 novel coronavirus (2019-nCoV) de către Organizația Mondială a Sănătății (OMS).
Î: Când au fost raportate primele cazuri suspecte?
R: Primele cazuri suspecte au fost raportate la OMS la 31 decembrie 2019.
Î: De unde au provenit multe dintre primele cazuri de acest nou coronavirus?
R: Multe dintre primele cazuri ale acestui nou coronavirus au fost legate de Huanan Seafood Wholesale Market, o mare piață de fructe de mare și animale din Wuhan, China.
Î: Este sigur că acest loc a fost sursa pandemiei?
R: Nu, nu este sigur că acest loc a fost sursa pandemiei.
Î: Ce tip de virus este SARS-CoV-2?
R: SARS-CoV-2 este un coronavirus ARN monocatenar cu sens pozitiv.
Î: Ce a declanșat epidemia de coronavirus din 2019-20?
R: Virusul a declanșat epidemia de coronavirus 2019-20.
Căuta în